生殖医療センター
当院の歴史・治療方針
歴史
当院の生殖補助医療(体外受精・顕微授精・凍結融解胚移植等)は1990年に長野県で最初の体外受精、1995年に長野県で最初の顕微授精に成功し、県内では生殖補助医療が導入された初期から妊娠を希望される患者さんに対して診療を行っています。組織体制は産婦人科、泌尿器科、検査科、看護部、医療福祉相談室などの多くの部署がかかわるため、2014年に不妊治療センター(2025年、現名称に変更)を設置しました。診療内容は一般不妊治療や生殖補助医療以外に2022年から国の小児・AYA世代のがん患者等の妊孕性温存療法研究事業*に参加し、がん患者さんへの妊孕性温存への対応も行っています。
*妊孕性温存療法研究事業:がん治療前に将来の妊娠のために未受精卵や精子を凍結保存しておくこと
治療方針
不妊治療は昔と比べれば身近な治療になってきましたが、依然多くの患者さんからすれば治療自体が大きなハードルであり、いざ始めても様々な場面で精神的・経済的負担が大きい治療でもあります。また、2022年より不妊治療が保険適用となり治療環境が大きく変わってきています。当院ではまず患者さんの年齢や胚移植回数が保険適用対象の方では一部のオブションを除き原則全例保険適用で治療を行います。
また当院の不妊治療では医学的根拠(EBM)に基づいた治療法や最新技術を提供するだけでなく、患者さんとのコミュニケーションを含めた、全人的な医療を行うことが大切であると私達は考えています。長年にわたり培ってきた生殖補助医療や内視鏡(腹腔鏡・子宮鏡)手術療法などの治療経験をもとに、なかなか子どもを授からないカップルの皆様の一助となれるように全力を尽くします。
当院で初めて治療を受ける方へ
これまで他院で治療を受けられていない場合
患者さんは当日受付(予約なし)で婦人科に受診していただきます。この際に別途定める選定療養費がかかります。
(紹介状があれば選定療養費はかかりませんが、詳細は病院HP『外来受診される方へ』を参照して下さい)
既に他院で治療を受けられている場合
既に他院で治療を受けられている患者さんは、現在の主治医からの紹介状が必要になります。紹介状を記載していただき、当院へFaxしてもらって下さい。その後当院より受診予約の連絡をさせていただきます(連絡まで1週間ほどかかることがあります)。
事実婚のご夫婦の方へ
日本産科婦人科学会は今まで体外受精の治療を受けるご夫婦は婚姻関係にある夫婦に限るとしてきましたが、2014年に事実婚かんけいにあるカップルに対しても治療を考慮すると立場を変えました。さらに近年、社会情勢の変化により夫婦のあり方に多様性が増した結果、医療現場では法律婚ではないご夫婦(いわゆる事実婚の夫婦)においても不妊治療を受ける権利を尊重することになっています。
このような社会情勢の変化と2021年1月から特定不妊治療助成事業拡充したことにより、当院でも事実婚を対象としたご夫婦に対して治療対象とすることとしました。治療を開始する前に、担当スタッフが一度詳しいお話をさせていただきます。以下の連絡先にお電話していただき、予約をお取りください。
TEL:026-292-2261
担当:地域連携課 坂口ひろみ(不妊カウンセラー)
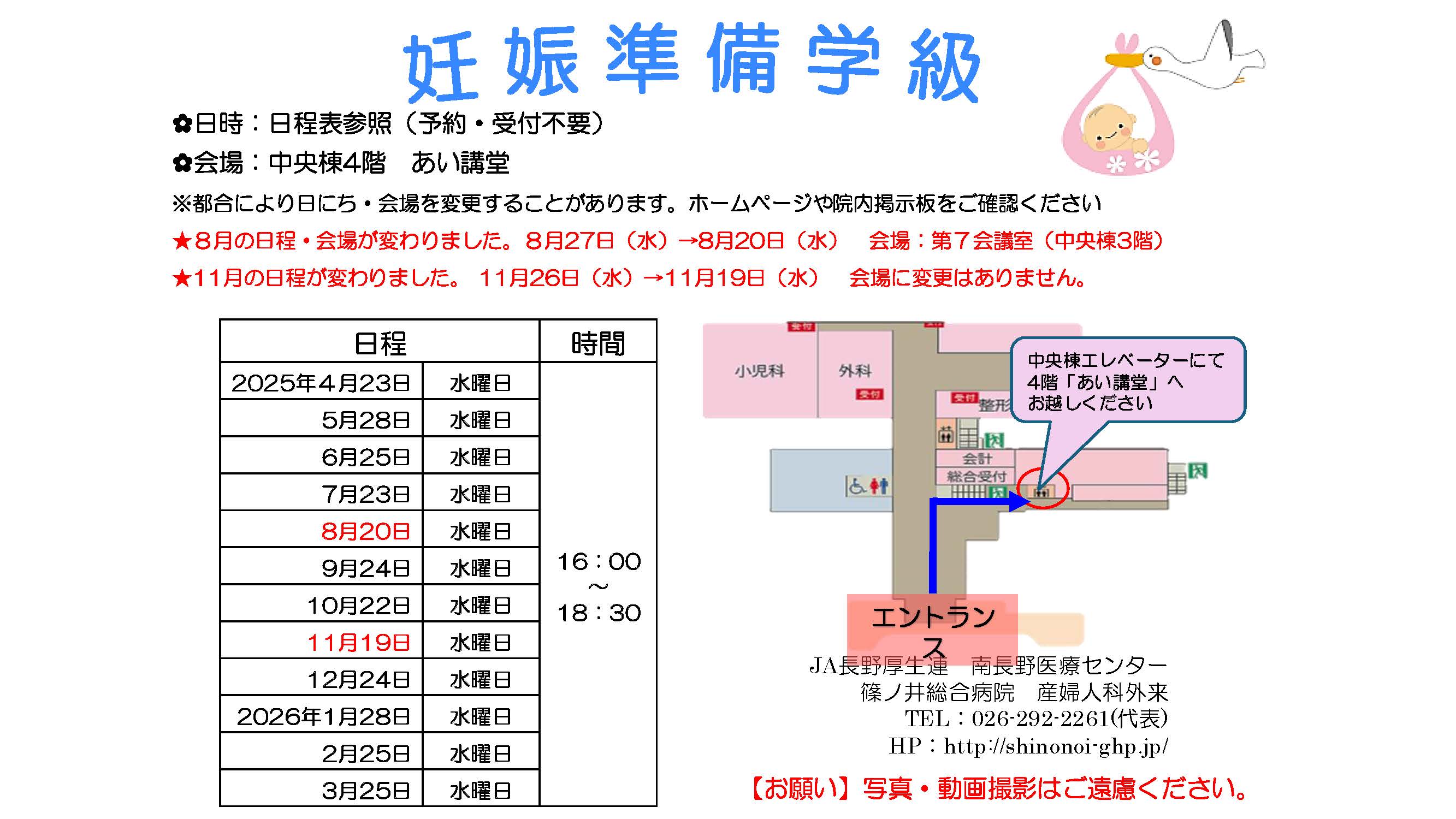
妊娠準備学級受講のお願い
体外受精の治療を始める前には、ご夫婦で当院が毎月1回開催している妊娠準備学級*を受講していただく必要があります。婦人科を受診する前でも受講することができますので、体外受精や顕微授精を検討している場合は、早めの受講をお願いします。ここで不妊症についてのお話と体外受精や顕微授精の治療内容・費用・成績などについて説明いたします。
*妊娠準備学級
生殖補助医療(体外受精・顕微授精・凍結融解胚移植など)について知りたいとお考えの方や、治療について準備したい方を対象にした当院で開催している教室です。開催日程については下記の予定です(予約不要)。
妊娠準備学級予定表-2025年度- (赤字は変更となりました)
| 会場:当院中央棟4階 あい講堂
時間:16:00~18:30 |
2025年4月23日(水) |
| 2025年5月28日(水) | |
| 2025年6月25日(水) | |
| 2025年7月23日(水) | |
| 2025年8月20日(水)
会場:第7会議室(中央棟3階) |
|
| 2025年9月24日(水) | |
| 2025年10月22日(水) | |
| 2025年11月19日(水) | |
| 2025年12月24日(水) | |
| 2026年1月28日(水) | |
| 2026年2月25日(水) | |
| 2026年3月25日(水) |
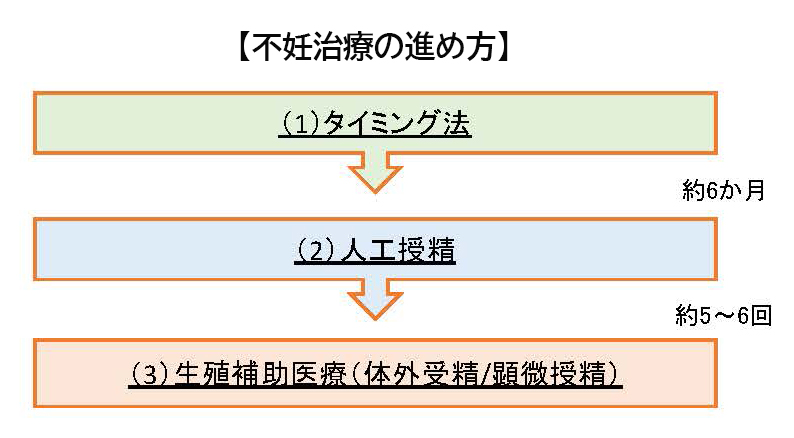
不妊治療の進め方
女性
| 不妊治療の前に不妊症スクリーニング検査を行い、不妊症の原因となる疾患が無いかをチェックしていきます。検査で異常があった場合には、可能であれば異常に対する治療を行ってから不妊治療を開始します。また当院は総合病院のため、必要があれば院内の各診療科に紹介し、専門医による治療を行うことができます。 |
【検査】
スクリーニング検査(④以外は保険診療で対応できます)
| ①月経時ホルモン検査 | 甲状腺ホルモン、卵胞刺激ホルモン(FSH)、乳汁分泌ホルモン(プロラクチン)を測定します |
| ②子宮卵管造影 | 子宮や卵管に異常が無いか検査します |
| ③高温期ホルモン検査 | 黄体形成ホルモン(LH)を測定します |
| ④抗精子抗体検査 | |
| ⑤その他 |
オプション検査
①ERA/EMMA/ALICE検査(保険適用外)
| ERA検査 | ERA検査は日本語で子宮内膜着床能検査といいます。近年、Gradeの良い胚を子宮に戻しても、着床の窓が開いている期間でないとうまく着床することができないことが分かってきました。この検査をすることで患者さん自身の胚を受け入れるための子宮内膜の準備が整っているかどうか『着床の窓』の時間が分かります。ERA検査の結果から20~30%の方が着床の窓のズレがあることが分かっています。 |
| EMMA検査 | EMMA検査は子宮の内膜の細菌叢の種類や量を調べる検査です。妊娠を助ける菌が十分量いるのか、あるいは良い菌も悪い菌もいない、無菌状態なのか判別を行います。子宮細菌叢の割合は着床と妊娠率に大きく関わっており、妊娠を助ける良い菌(ラクトバチルス)を増すことで妊娠率が向上することが分かっています。 |
| ALICE検査 | ALICE検査は慢性子宮内膜炎の原因菌の有無を調べる検査です。慢性子宮内膜炎は不妊の原因の一つでもあり、不妊症患者さんの約30%が罹患しているといわれています。ALICE検査では慢性子宮内膜炎の原因菌を検出することで、適切な抗生剤の治療法を提案することができます。 |
ERA検査とは (株式会社 アイジェノミクス・ジャパン様HPより)
②AMH検査(保険適用場合によっては適用外)
| AMH検査 | 検査結果は卵巣内に残っている卵子の数に相関するといわれています。卵巣予備能を知る検査になりますので、値が低い場合は治療の早めのステップアップが必要です。また生殖補助医療において卵巣の刺激法を選択するのにも有用です。希望ありましたら医師に相談ください。 |
【治療】
タイミング法(保険適用)
タイミング法は、医師が排卵日を特定しその日に合わせて性交渉をする(タイミングをとる)という治療法です。月経開始時に受診をしていただき、その後の診察で排卵日(排卵誘発剤を使用する場合もあり)を予測しタイミングの指導を行います。タイミング後は次回月経まで受診はありませんので、1回の月経周期での通院回数は最小で2回となります。
人工授精(AIH)(保険適用)
人工授精は排卵日にあわせて器具を用いて元気な精子だけを子宮の中に直接戻します。こうすることでより多くの精子が卵子にたどり着き受精の可能性が高くなります。治療の進め方は人工授精ではタイミング法と同様の流れになりますが、人工授精をおこなう当日にもう1日受診していただき処置を行う必要があります(男性は来院される必要はありません)。
生殖補助医療(体外受精/顕微授精)
下記の[生殖補助医療]をご参照ください
※患者さんによって治療の進め方が違う場合もあります
男性
| 不妊症に悩むカップルの不妊原因の約半数に男性因子が存在するといわれています。男性不妊が疑われる場合、泌尿器科の担当医師が診察し、男性不妊症に対しては採血や精液検査、超音波検査などで無精子症や乏精子症、精巣静脈留の有無などを診断しています。
精子数の少ない乏精子症や運動率が低い精子無力症の場合、その原因検索を行います。治療適応のある精巣静脈瘤については手術用顕微鏡を用いた精索静脈結紮手術を行います。原因がはっきりしない場合も多く投薬治療を行っていきます。 |
精液検査(保険適用)
男性の妊孕性を判断する検査は昔も今も精液検査で、精液量や精子の数、運動性について検査しています。1回の検査結果では判断できないため、2,3回検査を実施します。
TESE(精巣内精子採取術)(保険適用)
精液中に精子が認められない場合や無精子症の場合には、精子採取を目的に一般的な精巣内精子採取術(C-TESE)や顕微鏡下精巣内精子採取術(Micro-TESE)を行っています。
無精子症は閉塞性無精子症と非閉塞性無精子症に分類されます。精巣や精管の診察、超音波検査、ホルモン採血検査等から造精機能に問題のない閉塞性無精子症が疑われる場合は局所麻酔下に小切開で行うTESEを行います。造精機能に問題がある非閉塞性無精子症の場合は入院管理のもと顕微鏡下でMicro-TESEを実施します。これらの手術は精巣の造精機能の他に、男性ホルモンの産生に大きな影響を与える可能性もあるため、手術適応の判断は慎重に行います。治療については信州大学遺伝子診療部とも連携し、診断に必要な染色体検査も行っています。
| 当院の男性不妊の歴史
当院は1998年4月に無精子症患者でTESEにより得られた精子を用いた顕微授精に長野県で初めて成功しており、2013年4月からは手術用顕微鏡を用いた顕微鏡下精巣内精子採取術(Micro-TESE)を導入しています。 |
治療実績(2013~2022年)
| 実施件数 | 精子採取 | 精子採取率 | |
| C-TESE* | 50 | 33 | 66.0% |
| Micro-TESE** | 25 | 8 | 32% |
| Onco-TESE*** | 3 | 2 | 66.6% |
*C-TESE:一般的な精巣内精子採取術
**Micro-TESE:顕微鏡下精巣内精子採取術
***Onco-TESE:がん治療前の妊孕性温存のためのTESE
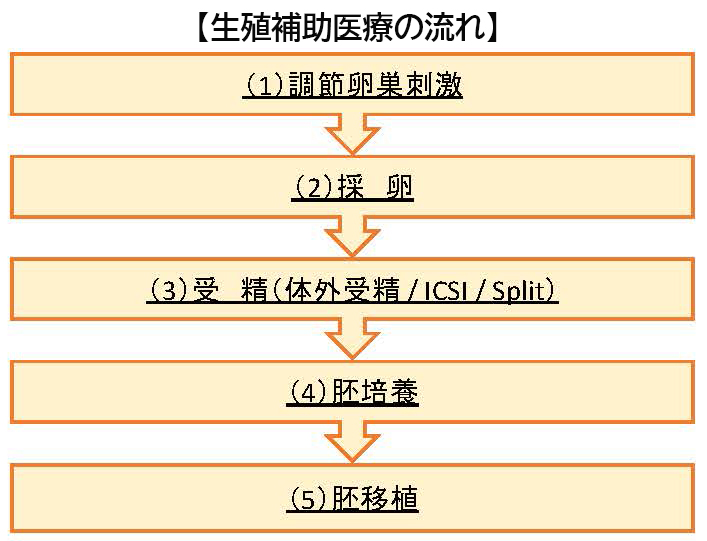
生殖補助医療
生殖補助医療は以下の流れで治療を行います。
調節卵巣刺激
生殖補助医療の成功を左右させる重要なポイントは、患者さんごとに適切な調節卵巣刺激を行い、1回の採卵で多数の成熟卵(M2卵)を得ることです。患者さんの年齢や卵巣予備能、治療歴を考慮して刺激方法を決定しています。以下が現在当院で行っている刺激方法です。
①アンタゴニスト法
早発排卵を予防するためにGnRHアンタゴニストという薬を使用しながら、連日卵胞刺激ホルモン(HMG)を注射します。当院では主に39歳以下の方で行っています。
②ショート法
早発排卵を予防するためにGnRHアゴニストという薬を使用しながら連日卵胞刺激ホルモン(HMG)を注射していきます。当院では主に40歳以上の方で行います。
③低刺激法
早発排卵を予防する薬は使用せず、経口薬や少量の注射を使用します。アンタゴニスト法や、ショート法で成熟卵が得られない場合に行います。
④PPOS法
早発排卵を予防するために黄体ホルモンを使用しながら、連日卵胞刺激ホルモン(HMG)を注射します。アンタゴニスト法やショート法で成熟卵が得られない時に行いますが、この方法では新鮮胚移植は行えません。
※自己注射を希望の方へ
スタッフによる手技の確認・指導後、自己注射開始となります。
自己注射の主義の確認・指導は予約制となっております。(木曜日)
詳しくは婦人科外来スタッフにお尋ねください。
採卵
採卵は手術室の中で静脈麻酔をして実施し、麻酔を使用する関係上採卵後はご家族の付き添い、もしくは公共交通機関の利用をお願いしています。また採卵中の卵子の個数や成熟度についての結果については、採卵終了後担当医から直接説明しています。
受精
1)精子の準備
採卵当日、精子はご自宅で用手的に採取をお願いしています。当院で精液運搬容器(SEEDPOD)を貸出していますので、精液を採精コップに採り、その中に入れて病棟へ提出して下さい。当日、ご主人が来院できない場合、凍結精子を使用することも可能ですので、医師やスタッフにご相談ください。
2)精子調整
射出精液中には良好運動精子以外に死滅精子、奇形精子、白血球など様々なものが含まれています。当院では密度勾配遠心法を用いて、DNAの損傷が少なく運動が良好な精子を回収し使用しています。
3)受精(媒精・ICSI・Split)
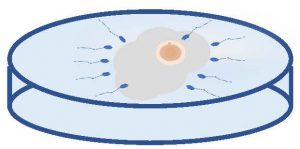
①媒精
当日提出された精液の検査後、体外受精実施可能な良好運動精子が確保できる場合、良好運動精子の数が一定の濃度になるように調整して卵子が入っている容器に入れてあげます。これを媒精といい、受精率は70%前後です。媒精は自然に近い受精方法のため、精子が卵子に複数進入してしまう場合(多精子受精)や、精子が卵子に侵入できない場合(完全受精障害)があります。受精障害は十分の数の精子があるにもかかわらず、まれに受精卵が得られない、受精率が悪いケースのことを言います。
②ICSI(顕微授精)
ICSI実施の適応は❶媒精するための良好運動精子数が確保できない場合、❷極少数しか精子がいない場合、❸以前に媒精の結果から受精障害が疑われた場合などです
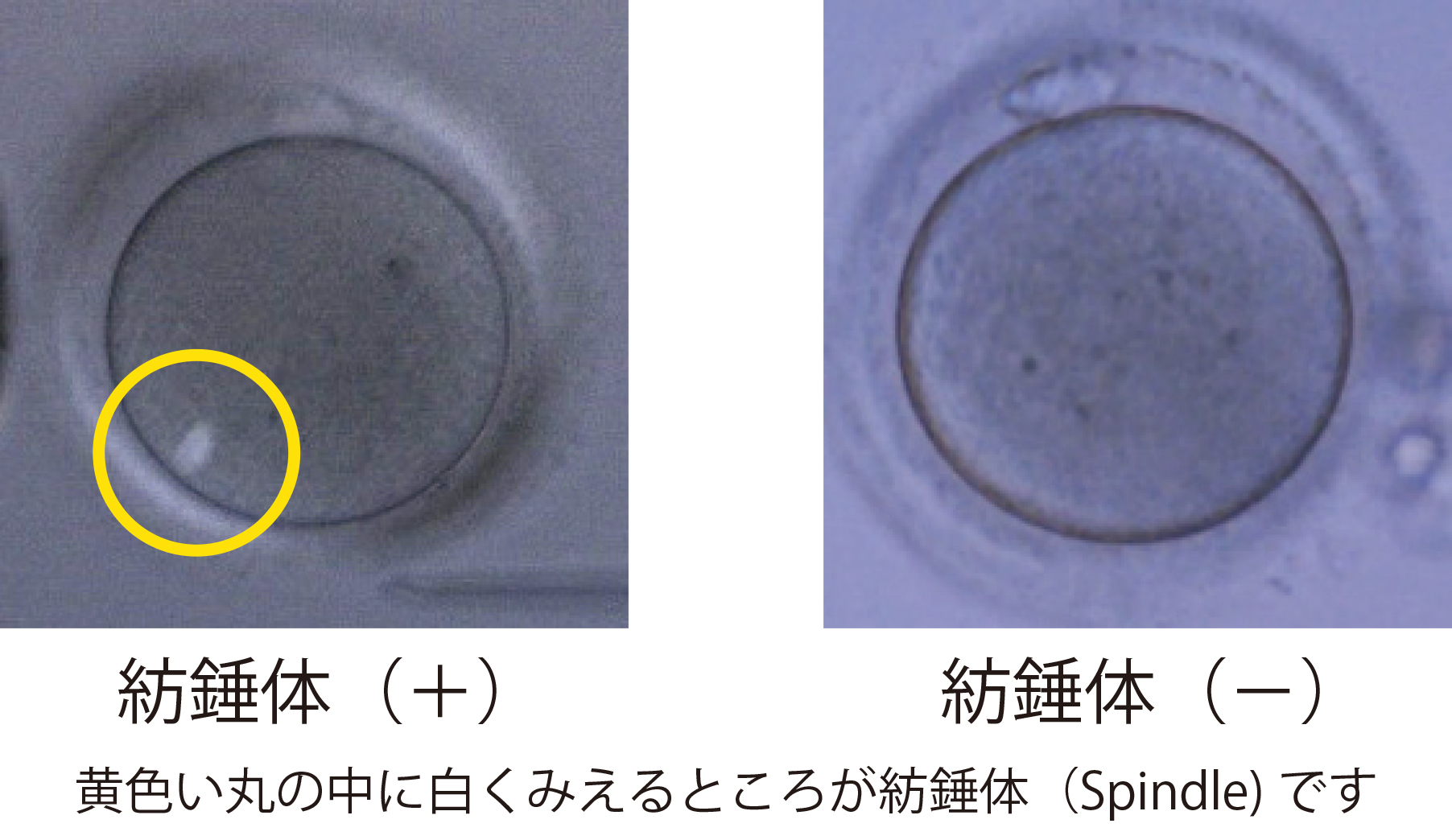
ICSIは良好運動また形態良好精子を顕微鏡下で確認後、極めて細いガラスの針を用いて人工的に卵子細胞質内に注入します。受精率は80%前後です。当院ではICSI実施前に全ての卵子を偏光顕微鏡で紡錘体の確認を行ってから、顕微授精を実施しています。こうすることで、精子を卵細胞質内に適切なタイミング注入してあげることが可能です。
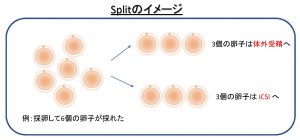
③Split
精液検査では目視で精子の数と運動性だけを確認しているだけで、精子の機能については評価できていません。初めて採卵され媒精後に、全く受精卵が得られないケースがまれにあります。
Splitは採卵時に得られた数の半分の卵子に媒精、半分の卵子にICSIを実施するため、受精卵が得られないケースを回避することが可能です。Splitを希望される場合、担当医師にご相談ください。
胚培養
受精確認後、新鮮胚移植するかまたは全胚凍結希望かどうか、その後の予定についてお伝えください。胚はドライインキュベータで培養を6日間継続し、受精後2日目と5日目に分割状況の観察を行い、形態的評価(Grade1~5)を行っています。5~6日目にGradeの良い胚があれば凍結保存を実施します。
使用する培養液については複数の種類があるので、患者さんごと培養成績などを考慮しながら使用しています。
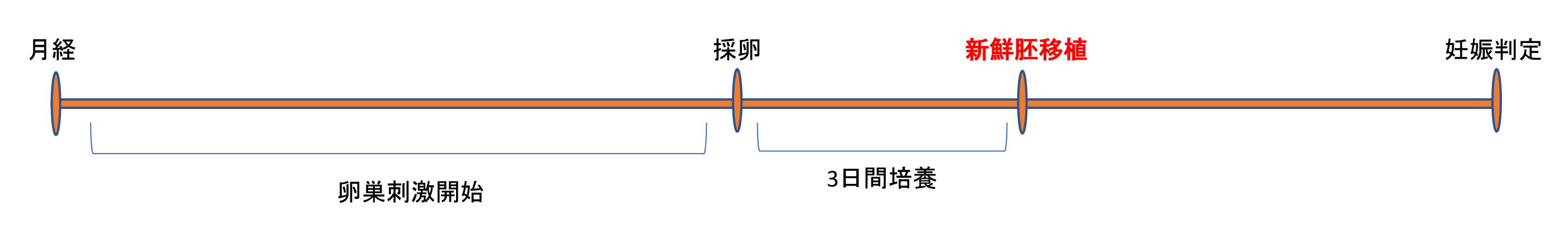
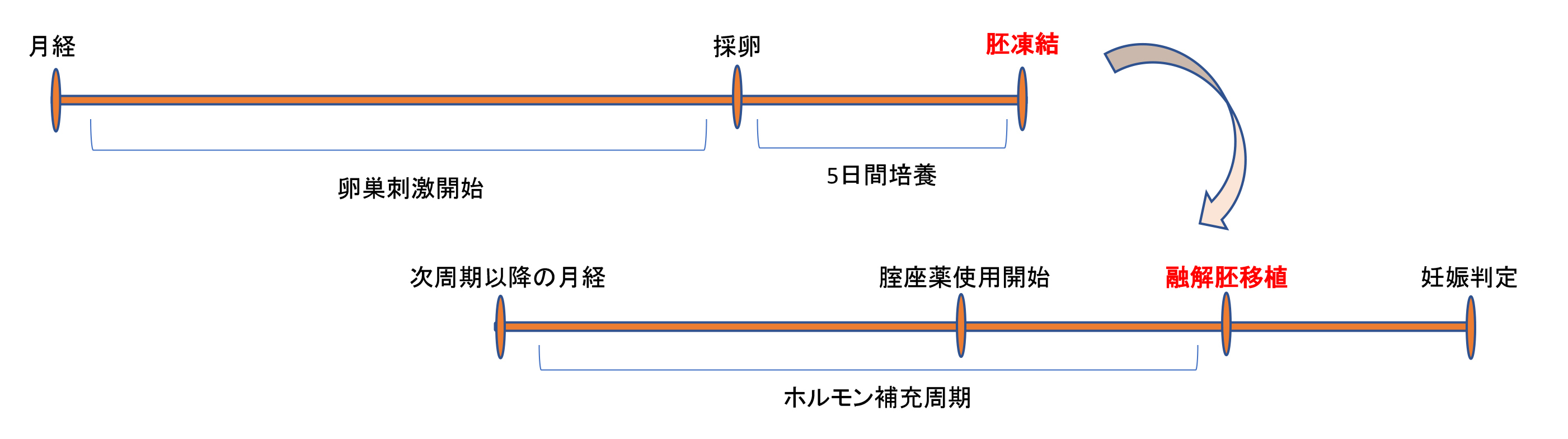
胚移植(新鮮胚移植または凍結融解胚移植)
胚移植は採卵した周期に移植する新鮮胚移植と、一旦凍結した胚を採卵とは別の周期で移植する凍結融解胚移植があります。移植日当日は本館4階の東病棟まで必ず移植時間の30分前に病棟までお越しください。移植する胚などについては、担当培養士が当日説明させていただきます。
1)新鮮胚移植
新鮮胚移植は採卵周期の受精3日目観察時にGradeの良い(Grade1~3)胚を優先的に子宮の中に戻す移植方法です。ただし新鮮胚移植を希望される患者さんの中で、採卵前の血液検査の結果から移植に適さない場合もありますので、その場合は培養士から適宜相談したいと思います。
2)凍結融解胚移植
凍結融解胚移植には子宮内膜をホルモンで調整して移植する周期(ホルモン補充周期)とご自身の生理周期を利用して移植する周期(自然周期)があります。どちらの方法も成功率は変わらないといわれていますが、当院の凍結融解胚移植の計画は移植計画が立てやすい、ホルモン補充周期を中心に行っています。
ホルモン補充周期はまずお薬を使用して子宮内膜の状態を整えてあげてから、凍結保存したGradeの良い胚(初期胚または胚盤胞)を融解後子宮の中に戻します。子宮内膜の状態は移植前に最低2回ほど血液検査と経膣エコーを実施して確認します。子宮の中の環境が移植に適するのかどうか確認後に移植を実施しています。移植に適さない場合は、その周期はキャンセルとなります。
3)移植胚数について
日本産科婦人科学会の指針を順守し、移植する胚数は原則1個ですが、35歳以上または2回以上移植して妊娠しなかった場合は、2個胚移植を考慮しています。多胎妊娠を減らし、母児の妊娠・分娩の安全を図るため、可能な限り1個移植を心掛けています。
移植する胚のGradeについては、移植当日の子宮の環境などを考慮して決定しています。患者さんの希望についてはお伺いしていませんので、ご了承ください。
凍結・融解
(1)凍結
卵子・胚・精子などを特殊な培養液を使用し液体窒素で凍結保存することで、半永久的に保存することが可能です。細胞の80%は水分から構成されていますので、そのままの状態で凍結保存すると細胞内に氷晶形成がされ、細胞がダメージを受けてしまいます。そのため、凍結保存では細胞内に氷晶形成を防ぐために耐凍剤(細胞保護物質)を加えて、脱水後に凍結保存を実施します。
(2)融解
細胞から耐凍剤(細胞保護物質)を特殊な培養液を使用して取り除くのと同時に、細胞に水分を戻してあげて融解します。細胞膜の状態が良くない場合、融解操作によって細胞がダメージを受けて移植ができない可能性もあります(当院の2022年の成績で2%前後)。
融解後の生存を確認するため、胚は数時間追加培養して移植します。
凍結検体の移送
凍結検体(精子・卵子・胚)を他施設へ移送をする場合
①移送については専門業者に依頼して行うようにお勧めしています。
②移送業者を使って移送する場合、業者に対して移送料金が発生します。
③移送について質問ありましたら、art-labo@shinonoi-hp.jpにメールをお願いします。
生殖医療のオプション
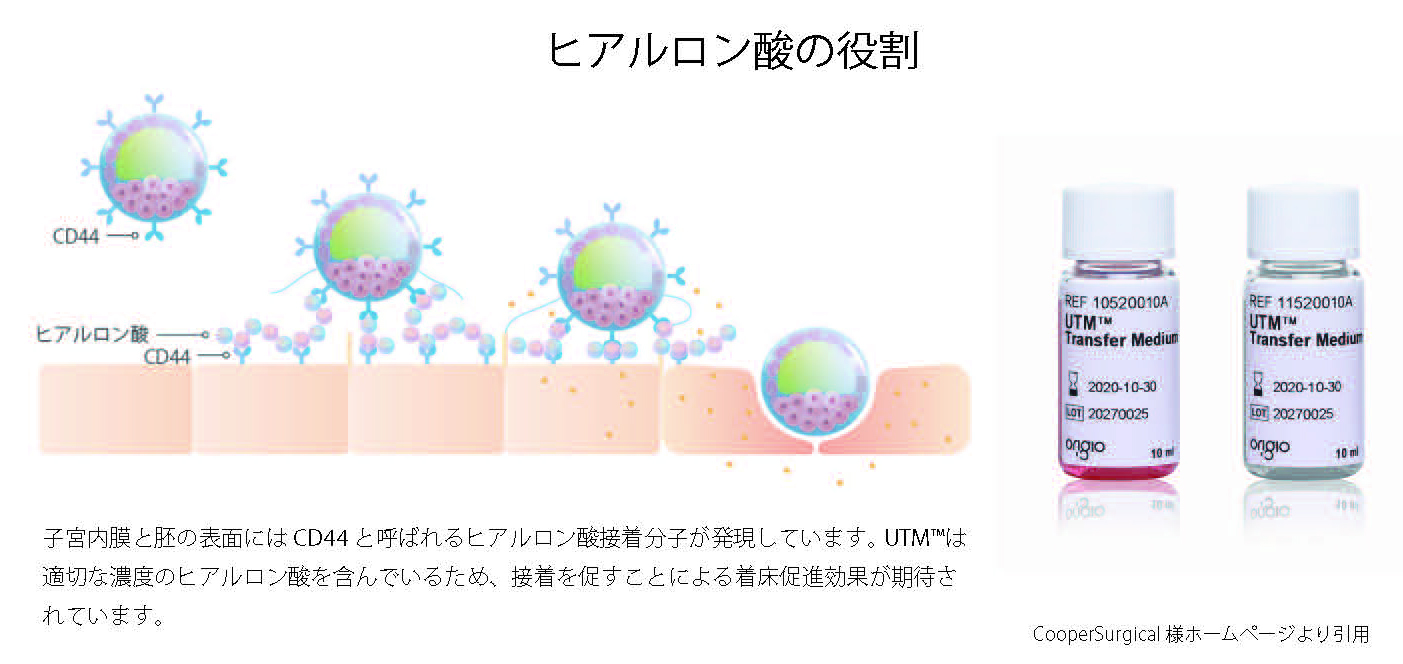
(1)高濃度ヒアルロン酸含有培養液(移植専用培養液)
移植専用の培養液で、培養液中に通常よりもヒアルロン酸が高濃度に含まれています。ヒアルロン酸は子宮内膜や胚の表面に働きかけ、着床率の上昇と流産率の低下させる働きがあるといわれています。
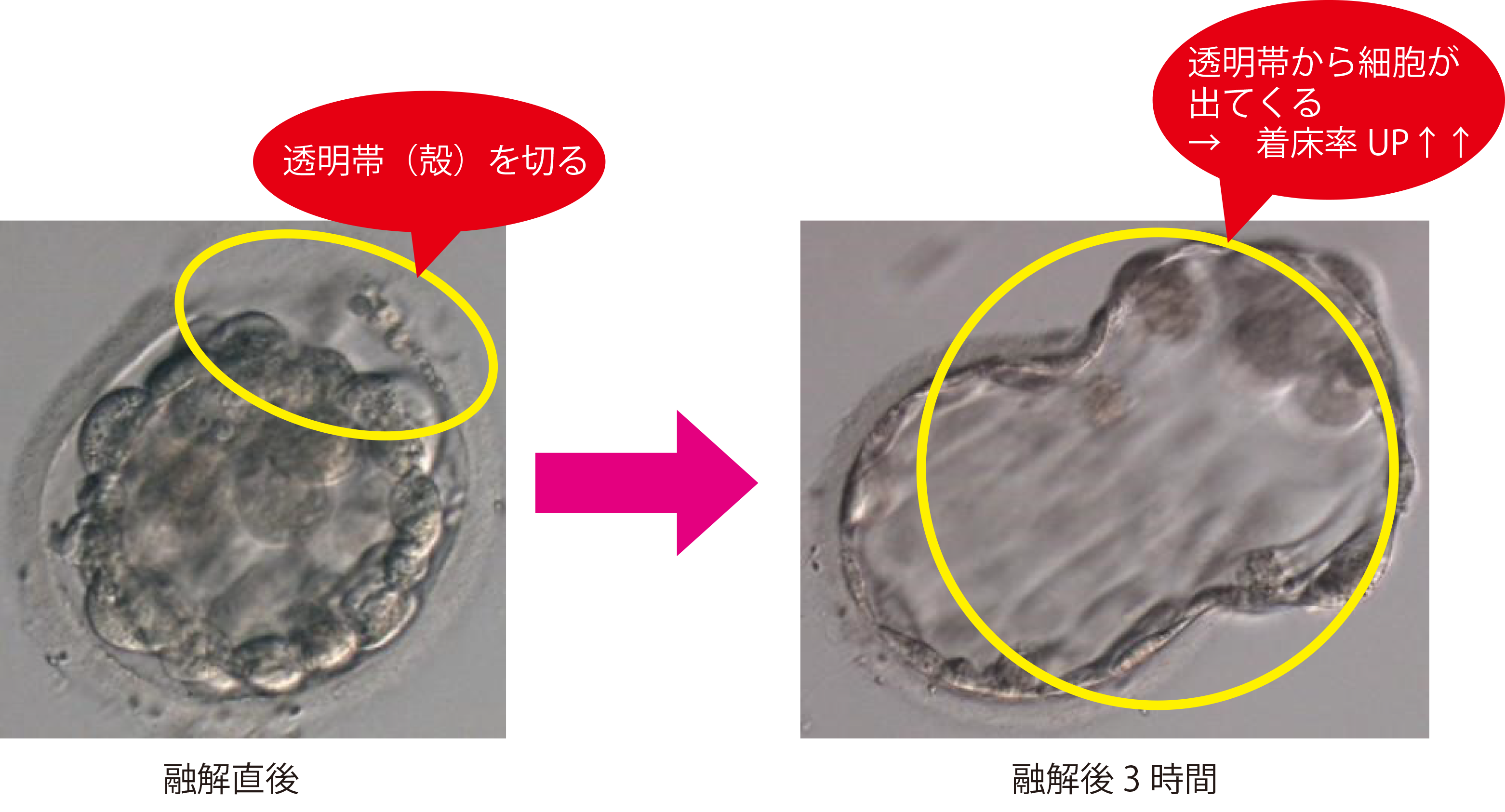
(2)アシステッドハッチング
胚を凍結融解することにより、胚の透明帯(殻の部分)が硬くなることがわかっています。硬くなった透明帯はハッチング障害を招き着床率を低下させる可能性があるため、硬くなった透明帯を切り取る操作が必要です。当院では凍結胚を融解した時、レーザーを用いてアシストハッチングはレーザーを使用して行っています。
(3)卵子活性(Ca2+イオノフォア)
一般的にICSI実施後の授精率は80%前後ですが、卵子または精子に異常があり、ICSIを行っても授精率が30%前後と低い、または授精しないケースがあります。このような患者さんに対して、次回ICSI後に卵子活性処理を行うことで、授精率や胚発生が改善することがわかっています。
妊娠から出産まで
(1)当院で出産を希望する場合
当院は県から地域周産期母子医療センターの指定を受けています。妊娠後、出産に向けて母子の安全・安楽を守るとともに、院内には産科医師・小児科医師・助産師・看護師など様々な医療スタッフがいるため、患者さんが安心して分娩に臨み、不安なく育児がスタートできるように全力でサポートします。新しい家族を迎える喜びを共に味わいたいと思います。
(2)他院で出産を希望する場合
体調が安定してくれば最寄りの病院へ紹介することも可能ですので、医師にご相談ください。
安全対策
取り違え防止について
当院は2023年よりIVF(体外受精)管理システム『WISH』を導入しました。WISHは胚の培養管理業務の他に患者さん・卵子・胚・精子などの取り違え防止をするための照合機能もあります。患者さんへ安心安全な生殖医療を提供するため、治療を始める前の患者ご夫婦のID登録や様々な場面でORコードでの照合作業を実施しています。不明な点があれば、培養士から説明をさせていただきますのでご理解とご協力をよろしくお願いします。
費用
2022年4月より不妊治療が保険適用となりました。しかし、生殖補助医療を保険適用で行うためには、患者さんの年齢や移植回数、治療内容などの制限があります。また自費診療の治療を一部でも行うと保険診療との混合診療ができないために、一連の生殖補助医療に関わるすべての治療費が自費診療となってしまうため注意が必要です。保険適用の場合、患者さんの負担していただく費用は3割で、さらに高額療養費制度も使用することが可能です。しかし胚移植回数の制限が超えた場合や年齢が43歳以上になった場合は保険診療を行うことがでず、自費診療になってしまいます。
(1) 保険診療
保険診療では1つ1つの診療行為、薬剤に対してそれぞれ費用がかかります。そのため、治療内容や受診回数、使用する薬の量などにより患者さんごとで費用は変わります(あくまで目安です)。
| 保険診療でかかる費用の概算 | 3割負担の費用 |
| 1.アンタゴニスト法で胚凍結が出来た場合 約460,000円 | 約140,000円 |
| 2.ショート法で胚凍結が出来た場合 約430,000円 | 約130,000円 |
| 3.顕微授精* 約48,000~128,000円 | 約16000~39,000円 |
| 4.ホルモン補充周期で凍結融解胚移植をする場合 約280,000円 | 約90,000円 |
| 5.胚凍結維持管理料(2年目~3年目まで) | 10,500円 |
*採れた卵子の数により費用の合計が右記金額が追加になります
(2)自費診療
当院の自費診療では治療を始める前に総額支払い(診察、薬剤、検査、処置などの費用をすべて含めた一定額を支払う)を適用しており、初回に費用を支払っていただいた後は、内膜調整にかかる薬剤代以外の追加の費用はありません。以下に生殖補助医療の治療費の概算を示します。
| 自費診療でかかる費用の概算 | 費用 |
| 1.体外受精(薬・診察・採卵・受精・培養・移植) | 330,000円 |
| 2.顕微授精(薬・診察・採卵・受精・培養・移植) | 350,000円 |
| 3.凍結融解胚移植(ホルモン補充周期)* | 55,000円~ |
| 4.胚凍結維持管理症(1年目) | 11,000円 |
| 5.胚凍結維持管理料(2年目~) | 38,500円 |
*内膜調整にかかるお薬代は別途必要になります
(3)生殖補助医療の卵巣刺激を自己注射で希望される方へ
体外受精・顕微授精のプログラムを組む前に、自己注射の指導を受けていただき(予約制)、治療を開始してください。プログラム開始してから自己注射の指導は行えませんので、ご了承ください(混合診療になるため)。
治療実績(2022年1~12月まで)
(1)人工授精の妊娠率:4.5%(AIH実施288件数⇒妊娠件数13件)
(2)生殖補助医療の妊娠率
①新鮮胚移植の妊娠率
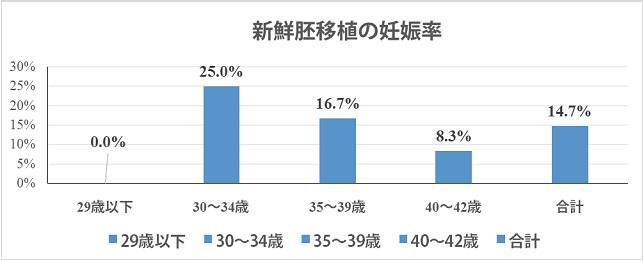
2022年保険適用開始以降、新鮮胚移植を希望する患者さんが減少したため、妊娠率は正確ではありません。
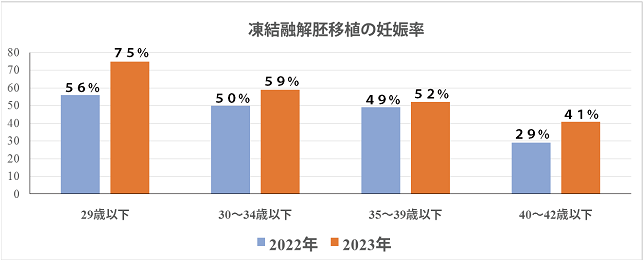
②凍結融解胚移植の妊娠率
スタッフ紹介
医師部門
患者さんお一人お一人と真摯に向き合い、ともに適した治療方法を考えていきたいと思います。丁寧な診療を心掛けていますので、気軽に質問していただけたら幸いです。以下の医師が中心となり患者さんへの診療にあたっています。
産婦人科医師
西村 良平 (にしむら りょうへい)
2008(平成20)年卒
| 役職 | 産婦人科副部長、生殖医療センター長、ロボット手術センター副センター長 |
|---|---|
| 資格 | 日本産婦人科学会認定専門医 日本生殖医学会生殖医療専門医 NCPRインストラクター J-MELSベーシックインストラクター 日本スポーツ協会公認スポーツドクター 母体保護法指定医 日本産科婦人科内視鏡学会技術認定医 日本DMAT隊員 |
| 専門分野 | 不妊症、骨盤臓器脱、腹腔鏡手術、災害医療 |
培養部門(検査科:専任1名、兼任2名)
現在、培養部門のスタッフは2名体制で業務を行っています。培養室は手術室内にあるため、患者さんとあまり接する機会はありませんが、患者さんの大切な精子や卵子・受精卵(胚)をお預かりしています。採卵で得られた卵胞液から卵子を探して(検卵)回収することに始まり、精子調整・媒精・ICSI、受精確認、胚培養、移植、胚・卵子・精子の凍結・融解・患者説明などを主に行っています。患者さんへ凍結保存した胚や移植前の説明時に、お話しする機会がありますので、何か不明な点がありましたら気軽にお声がけください。
看護師部門
経験豊富なスタッフが外来(不妊症看護認定看護師)・病棟にいます。患者さん一人一人に寄り添い、安心・安全な医療の提供できるよう、精一杯サポートさせていただきます。
医療サポート部門(医療事務/不妊カウンセラー)
受付では患者さんのご案内や電話対応、会計業務を行っています。事務スタッフは直接医療に係ることはありませんが、誠心誠意対応したいと思いますのでよろしくお願いします。
また、不妊治療を開始するにあたり、不安な気持ちを抱えていたり治療開始に伴う生活や就労に関して悩んでいらっしゃる方に不妊カウンセラーが対応しています。
TEL:026-292-2261
担当:地域連携課 坂口ひろみ(不妊カウンセラー)
各種書類ダウンロード
凍結受精卵(胚)の保存延長同意書・廃棄同意書はこちらからダウンロードしてご使用ください。
お問合せ
診療について何かご不明な点がありましたら、メールにて受け付けています。下記に問い合わせ内容を記載していただき、送信ください。
返信に3~7日ほど時間を頂きます。緊急のお問合せ、当日のことに関するお問い合わせは産婦人科外来へ電話でお問い合わせ下さい。